診療科のご案内

乳腺外科 (にゅうせんげか)
当院の乳癌の診療の流れ
(1) 診断の確定
乳癌と診断するためには細胞または組織を採取して調べる必要があります。細胞は細い針(穿刺吸引細胞診、ABC、FNB)で行いますが、組織は太目の針(CNB:core needle biopsy・針生検)またはVAB(vacuum-assisted biopsy・吸引式針生検)とうい特殊な針を使用します。マンモグラフィー検診の普及により、手に触れないばかりか(非触知乳癌)、エコーなどでも位置がわからない非常に早期の癌がみつかるようになりました。そのときには、マンモグラフィーで誘導したマンモトーム生検(ステレオ・マンモトームといいます)を行います。診断が確定した後、乳腺造影MRIやPET-CTなどの検査を行い、乳癌の進行度(癌の進み具合)を決定します。
マンモトーム生検
一般に細い針でしこりを穿刺して細胞をとる穿刺吸引細胞診が行われますが、時に細胞がとれなかったり診断が確実でない場合があるので、しこりが確認できる場合は、皮膚に局所麻酔を行ってからしこりに専用の針を刺し、組織を採取して生検いたします。これを針生検(core needle biopsy:CNB:針生検)といい、乳癌の場合はほぼ100%診断可能です。傷も2mm程度で目立つことはありません。しかし、これらの適応はしこりが確認できる場合に限られています。
しこりが触れない場合でも、マンモグラフィーやエコーの画像で確認できれば、 数ミリ程度のごく小さな傷をつけて、針の先に小さな穴と高速で回転するカッターが装備されていて、顕微鏡で検査するために疑わしい組織を吸引・採取できるマンモトームを使用することができます。エコーで確認できるときはエコー・ガイド下のマンモトームを行います。その適応は以下の通りです。
(1) core needle biopsyでは診断できなかったもの。
(2) 良性と診断されている約1cm程度の小さな病変を摘出する場合。
マンモグラフィー検診で偶然に発見される微細石灰化像は非常に早期の癌である可能性があります。この病変は触ってもわからず(非触知)、エコーでも確認できないことがあります。そのときは、マンモグラフィーで確認しながらマンモトームを行います(ステレオ・マンモトーム)。
当院ではこの検査の適応を乳腺外科医、放射線科医、放射線技師で相談して決定した上で放射線科が中心となりを実施しています。実際には私たちがこの検査の適応と判断した方の4人から3人に1人が乳癌と判定されます。
しこりが触れない場合でも、マンモグラフィーやエコーの画像で確認できれば、 数ミリ程度のごく小さな傷をつけて、針の先に小さな穴と高速で回転するカッターが装備されていて、顕微鏡で検査するために疑わしい組織を吸引・採取できるマンモトームを使用することができます。エコーで確認できるときはエコー・ガイド下のマンモトームを行います。その適応は以下の通りです。
(1) core needle biopsyでは診断できなかったもの。
(2) 良性と診断されている約1cm程度の小さな病変を摘出する場合。
マンモグラフィー検診で偶然に発見される微細石灰化像は非常に早期の癌である可能性があります。この病変は触ってもわからず(非触知)、エコーでも確認できないことがあります。そのときは、マンモグラフィーで確認しながらマンモトームを行います(ステレオ・マンモトーム)。
当院ではこの検査の適応を乳腺外科医、放射線科医、放射線技師で相談して決定した上で放射線科が中心となりを実施しています。実際には私たちがこの検査の適応と判断した方の4人から3人に1人が乳癌と判定されます。
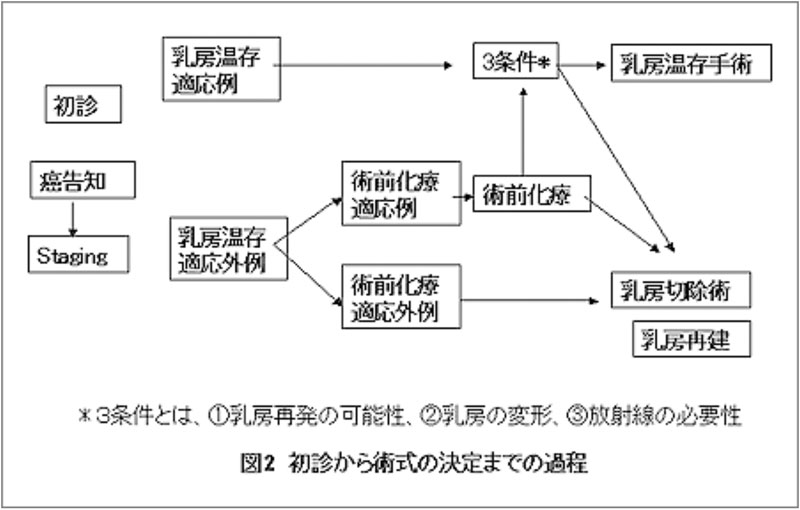
(2) 腫瘍径が2cm以下の乳癌の場合
多くの場合、乳房温存手術(腫瘍を周囲を含めて広めに切除します) およびセンチネルリンパ節生検)が可能です。
乳房温存手術
乳房温存手術(乳房を残す手術)は多くの女性から、乳房の喪失を防いだという点では大きな意味があります。この治療法は、乳房切除術に匹敵する生命予後が確認されてから急速に普及しています。
乳房温存療法とは、手術は乳癌とその周囲の乳腺組織の切除にとどめ、残した乳房(温存乳房)にまだ存在する可能性がある乳癌に対して放射線治療をする方法です。多くの場合、温存乳房に残る可能性のある癌は乳管内にじっとしている癌、すなわち非浸潤癌であることが多く、たとえ放射線が効かなかったとしても生命予後に悪影響を及ぼさないばかりか、またでてきた時に切り取ればいいと考えられています。温存した乳房に再発する場合を(温存)乳房再発といいます。この再発がおこる頻度は約1割といわれています。この数字は、10人に1人が「乳房を残すべきではなかった」と後悔する一方、10人に9人は「乳房をとらずに済んでよかった」と安心することを示しています。
もし放射線治療で癌が完全に退治できれば、残るかもしれない癌の量など気にする必要はないはずです。しかし、癌が残っているはずの温存乳房に癌が再発しないことが多いものの、時として乳房再発をおこすという事実は、放射線治療は「有効ですが完璧ではない」ことを示しています。
温存した乳房への再発は、切り取る量を増やせば癌の取り残しが減るために少なくなります。しかし、乳房の形は切り取る量が多くなればなるほど変形します。その反対に、腫瘤の部分だけとる手術では乳房の形は良く保たれますが、再発の可能性は高くなります。
この乳房温存手術の対象となる方をまとめますと次のようになります。
a) 乳房の中に1個しか乳癌がない場合(2、3個でも手術で完全に切除できるときには乳房温存手術が可能となります)
b) 乳房の中に癌が広がっていない場合
c) 腫瘤の大きさが3cmを越えない場合
d) 放射線治療がうけられる場合
e) 残した乳房への再発が容認できる場合
f) 乳房温存を希望する場合、
などです。
無理して乳房を残すとその温存した乳房への再発がおこりやすくなります。前の条件を満たした方は比較的安全に乳房を残せますが、それ以外の方に乳房を残した場合は温存乳房再発のリスクも高いということを知っておく必要があります。
乳房温存療法とは、手術は乳癌とその周囲の乳腺組織の切除にとどめ、残した乳房(温存乳房)にまだ存在する可能性がある乳癌に対して放射線治療をする方法です。多くの場合、温存乳房に残る可能性のある癌は乳管内にじっとしている癌、すなわち非浸潤癌であることが多く、たとえ放射線が効かなかったとしても生命予後に悪影響を及ぼさないばかりか、またでてきた時に切り取ればいいと考えられています。温存した乳房に再発する場合を(温存)乳房再発といいます。この再発がおこる頻度は約1割といわれています。この数字は、10人に1人が「乳房を残すべきではなかった」と後悔する一方、10人に9人は「乳房をとらずに済んでよかった」と安心することを示しています。
もし放射線治療で癌が完全に退治できれば、残るかもしれない癌の量など気にする必要はないはずです。しかし、癌が残っているはずの温存乳房に癌が再発しないことが多いものの、時として乳房再発をおこすという事実は、放射線治療は「有効ですが完璧ではない」ことを示しています。
温存した乳房への再発は、切り取る量を増やせば癌の取り残しが減るために少なくなります。しかし、乳房の形は切り取る量が多くなればなるほど変形します。その反対に、腫瘤の部分だけとる手術では乳房の形は良く保たれますが、再発の可能性は高くなります。
この乳房温存手術の対象となる方をまとめますと次のようになります。
a) 乳房の中に1個しか乳癌がない場合(2、3個でも手術で完全に切除できるときには乳房温存手術が可能となります)
b) 乳房の中に癌が広がっていない場合
c) 腫瘤の大きさが3cmを越えない場合
d) 放射線治療がうけられる場合
e) 残した乳房への再発が容認できる場合
f) 乳房温存を希望する場合、
などです。
無理して乳房を残すとその温存した乳房への再発がおこりやすくなります。前の条件を満たした方は比較的安全に乳房を残せますが、それ以外の方に乳房を残した場合は温存乳房再発のリスクも高いということを知っておく必要があります。
温存乳房再発
乳房を残したとき、すなわち乳房を温存したときに放射線治療を行う必要性はすでに述べました。これは、温存した乳房に癌が残っている可能性があるためです。欧米から普及したこの乳房温存療法では、放射線療法を追加することが当たり前となっています。なぜならば、放射線を当てれば術後の乳房再発が5~10%であるのに対し、当てなければ10~20%に再発がおこるといわれているからです。現在のところ放射線治療をするかしないかは、温存した乳房への再発が多いか少ないかの違いがあるのみで寿命にはそれほど影響しないといわれています。
温存した(残した)乳房への再発を(温存)乳房再発といいますが、再発形式によりいろいろな種類があります。
1)乳癌の遺残によるもの
手術の際に目に見えない癌(そのほとんどが非浸潤癌です)が温存した(残した)乳房へ残っていて、術後の放射線治療でも生き残ったものが成長してくるもの。これを、断端(切り端)再発とよんでいます。
2)新たに癌ができるもの
乳房温存手術では、四分の三以上の乳腺が残ります。ここに、新たに癌ができても不思議ではありません。これを、異時(同時の反対語です)多発乳癌とよんでいます。
3)局所再発
乳房には、皮膚、脂肪組織、筋肉なとがあります。乳腺以外の再発をさします。これは、乳房を全て切除した場合(乳房切除術)でもおこりえます。
4)炎症性乳癌型再発
乳癌のなかには、しこりをつくらずにあたかも乳腺炎のように乳房全体が赤く腫れてくる特殊なものがあります。これを炎症性乳癌とよんでいます。このタイプの再発の原因はわかっていませんが、乳房切除術をした場合でもおこりえますので、乳房温存手術特有のものではありません。多くの場合は、同時に他の臓器の転移を伴います。
1)乳癌の遺残によるもの、2)新たに癌ができるもの、そして一部の3)局所再発は、癌がそこだけにとどまっていることが多く、再手術の適応になります。しかし、多くの3)局所再発や4)炎症性乳癌型再発はすでに他の場所に転移があることが多く、全身治療が優先されます。一般に乳房再発は3)局所再発を除いて扱われることが多いようです。
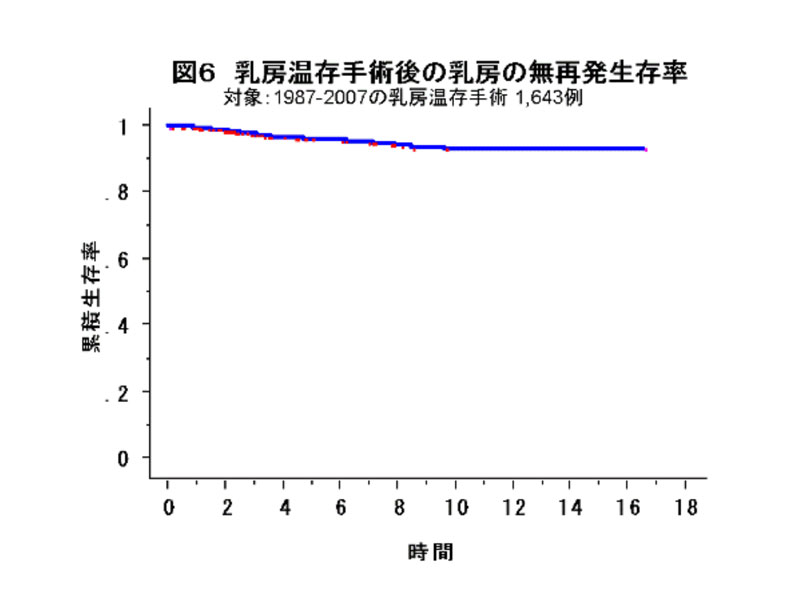
当院で乳房温存手術をうけられた方で、最初に再発したのが温存乳房であった方は、2009年1月現在で1,643人中54人(3.3%)でした。これは、1987年から2007年までに手術をうけられた方を対象としています(表1)。Kaplan-Meyer法という方法で乳房再発のおこらない可能性を計算しますと、図6のようになります。この中には、放射線治療を受けていない方も含まれますので、実際にはこの数字はより低くなるものと思われます。
表1をみてお気づきになるでしょうが、たとえ乳房再発しても再度切除しなおすことができることがあります。そして、そのなかには乳房温存手術をやり直した症例も含まれています。しかし、全身への転移と同時に乳房への再発がおこる場合には再切除の意義がないと考えられています。
乳癌治療は縮小化の方向に向かっています。乳房の温存、腋窩郭清の省略など、一昔前は考えられなかったことです。しかし、この縮小化により一部の患者さんに再発という不愉快な結果をもたらします。手術が縮小化されたためにおこる多くの再発は、いわゆる”取り残し”と考えられ、再切除が可能であり寿命には影響しないことが確認されています。
この問題は手術を大きくしてしまえば解決するのでしょうか。現実には、乳房を全部きれいにとったとしても”取り残し”は完全には防げないようですし、大きな手術は後遺症も大きくするばかりか予後を向上させないこともわかっています。したがって、たとえ”取り残し”が増えたとしても、乳癌手術の縮小化は進んでいくでしょう。
乳房温存術後の再発を語るときには、その施設でどれだけ乳房温存手術が行われているかを知る必要があります。乳房温存手術が少ない施設は術後の再発率が低く、乳房温存手術が多い施設では再発率が高くなります。問題は、どれだけの患者さんに対して安全に乳房切除を回避させてあげることができているかです。
温存した(残した)乳房への再発を(温存)乳房再発といいますが、再発形式によりいろいろな種類があります。
1)乳癌の遺残によるもの
手術の際に目に見えない癌(そのほとんどが非浸潤癌です)が温存した(残した)乳房へ残っていて、術後の放射線治療でも生き残ったものが成長してくるもの。これを、断端(切り端)再発とよんでいます。
2)新たに癌ができるもの
乳房温存手術では、四分の三以上の乳腺が残ります。ここに、新たに癌ができても不思議ではありません。これを、異時(同時の反対語です)多発乳癌とよんでいます。
3)局所再発
乳房には、皮膚、脂肪組織、筋肉なとがあります。乳腺以外の再発をさします。これは、乳房を全て切除した場合(乳房切除術)でもおこりえます。
4)炎症性乳癌型再発
乳癌のなかには、しこりをつくらずにあたかも乳腺炎のように乳房全体が赤く腫れてくる特殊なものがあります。これを炎症性乳癌とよんでいます。このタイプの再発の原因はわかっていませんが、乳房切除術をした場合でもおこりえますので、乳房温存手術特有のものではありません。多くの場合は、同時に他の臓器の転移を伴います。
1)乳癌の遺残によるもの、2)新たに癌ができるもの、そして一部の3)局所再発は、癌がそこだけにとどまっていることが多く、再手術の適応になります。しかし、多くの3)局所再発や4)炎症性乳癌型再発はすでに他の場所に転移があることが多く、全身治療が優先されます。一般に乳房再発は3)局所再発を除いて扱われることが多いようです。
当院で乳房温存手術をうけられた方で、最初に再発したのが温存乳房であった方は、2009年1月現在で1,643人中54人(3.3%)でした。これは、1987年から2007年までに手術をうけられた方を対象としています(表1)。Kaplan-Meyer法という方法で乳房再発のおこらない可能性を計算しますと、図6のようになります。この中には、放射線治療を受けていない方も含まれますので、実際にはこの数字はより低くなるものと思われます。
表1をみてお気づきになるでしょうが、たとえ乳房再発しても再度切除しなおすことができることがあります。そして、そのなかには乳房温存手術をやり直した症例も含まれています。しかし、全身への転移と同時に乳房への再発がおこる場合には再切除の意義がないと考えられています。
乳癌治療は縮小化の方向に向かっています。乳房の温存、腋窩郭清の省略など、一昔前は考えられなかったことです。しかし、この縮小化により一部の患者さんに再発という不愉快な結果をもたらします。手術が縮小化されたためにおこる多くの再発は、いわゆる”取り残し”と考えられ、再切除が可能であり寿命には影響しないことが確認されています。
この問題は手術を大きくしてしまえば解決するのでしょうか。現実には、乳房を全部きれいにとったとしても”取り残し”は完全には防げないようですし、大きな手術は後遺症も大きくするばかりか予後を向上させないこともわかっています。したがって、たとえ”取り残し”が増えたとしても、乳癌手術の縮小化は進んでいくでしょう。
乳房温存術後の再発を語るときには、その施設でどれだけ乳房温存手術が行われているかを知る必要があります。乳房温存手術が少ない施設は術後の再発率が低く、乳房温存手術が多い施設では再発率が高くなります。問題は、どれだけの患者さんに対して安全に乳房切除を回避させてあげることができているかです。

センチネル・リンパ節生検(Sentinel lymph node biopsy,見張りリンパ節生検)
リンパ節転移は、癌からリンパ管という細い管を通って癌細胞がリンパ節に流れ込むためにおこります。癌ができる場所やリンパ管の分布は個人個人で異なりますので、数あるリンパ節のうちのどのリンパ節に転移をおこすか予測することは困難です。しかし、癌からリンパ管を通って最初に流れ込むリンパ節が確認できれば、そのリンパ節に転移があるかないかを調べることにより転移の状況を調べることができます。
このリンパ節をセンチネル・リンパ節(見張りリンパ節)といいます。これを調べる方法は2種類あります。癌の周囲に色素を注射して青く染まったリンパ節を調べる方法(色素法)と、色素とともにアイソトープ:放射線同位元素(RI、テクネシウム)を用いる方法です。一般には後者の併用法が行われています。
この方法は、手術の前日か当日朝に腫瘍の周囲の皮下に少量のテクネシウムを注射します。テクネシウムはリンパ管を通って腋窩のリンパ節のどれかに流れ込み、そのリンパ節に集積します(とりこまれます)。手術中にガイガー・カウンター(ナビゲーター)という特殊な器械を用いれば、皮膚の上からでもそのリンパ節を確認できます。その際、色素を併用すると確認はより容易に、そして正確になります。後は、これらのリンパ節を取り出して病理検査に提出し、転移があれば郭清し、転移がなければ郭清をせずに手術を終了すればよいのです。
この方法は、リンパ節転移のない乳癌女性からの腕の腫れや痺れといった訴えを取り除くことができるだけではなく、リンパ節郭清を必要とする人にはきちんとした郭清と抗癌剤治療をしようとするものであり、わが国でも標準治療となりつつあります。しかし、放射線同位元素を扱う以上その施設をもつ病院でしか行えないという問題があります。そして被爆の問題もあります。しかし、被爆量はわずかであり人体への影響はほとんどないといわれています。
私たちは、1999年からこの試験を開始し、2008年12月現在で1,626例に達しました。最初のうちは、センチネル・リンパ節を取り出した後に、従来通りにリンパ節郭清を行いました。そして、この検査の正確さを調べた結果、基準を上回りましたので、2000年夏から臨床応用を開始しています。
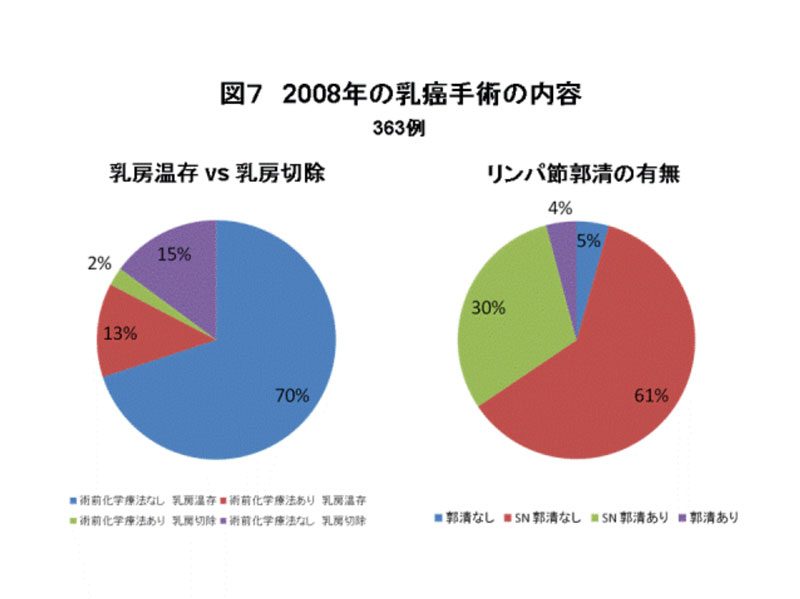
図7は乳癌手術症例のなかで、センチネル・リンパ節生検が占める割合の推移を示しています。2008年はセンチネル・リンパ節生検が91%の方に行われています。その結果、腋窩リンパ節郭清が行われたのは345%でした。
このリンパ節をセンチネル・リンパ節(見張りリンパ節)といいます。これを調べる方法は2種類あります。癌の周囲に色素を注射して青く染まったリンパ節を調べる方法(色素法)と、色素とともにアイソトープ:放射線同位元素(RI、テクネシウム)を用いる方法です。一般には後者の併用法が行われています。
この方法は、手術の前日か当日朝に腫瘍の周囲の皮下に少量のテクネシウムを注射します。テクネシウムはリンパ管を通って腋窩のリンパ節のどれかに流れ込み、そのリンパ節に集積します(とりこまれます)。手術中にガイガー・カウンター(ナビゲーター)という特殊な器械を用いれば、皮膚の上からでもそのリンパ節を確認できます。その際、色素を併用すると確認はより容易に、そして正確になります。後は、これらのリンパ節を取り出して病理検査に提出し、転移があれば郭清し、転移がなければ郭清をせずに手術を終了すればよいのです。
この方法は、リンパ節転移のない乳癌女性からの腕の腫れや痺れといった訴えを取り除くことができるだけではなく、リンパ節郭清を必要とする人にはきちんとした郭清と抗癌剤治療をしようとするものであり、わが国でも標準治療となりつつあります。しかし、放射線同位元素を扱う以上その施設をもつ病院でしか行えないという問題があります。そして被爆の問題もあります。しかし、被爆量はわずかであり人体への影響はほとんどないといわれています。
私たちは、1999年からこの試験を開始し、2008年12月現在で1,626例に達しました。最初のうちは、センチネル・リンパ節を取り出した後に、従来通りにリンパ節郭清を行いました。そして、この検査の正確さを調べた結果、基準を上回りましたので、2000年夏から臨床応用を開始しています。
図7は乳癌手術症例のなかで、センチネル・リンパ節生検が占める割合の推移を示しています。2008年はセンチネル・リンパ節生検が91%の方に行われています。その結果、腋窩リンパ節郭清が行われたのは345%でした。
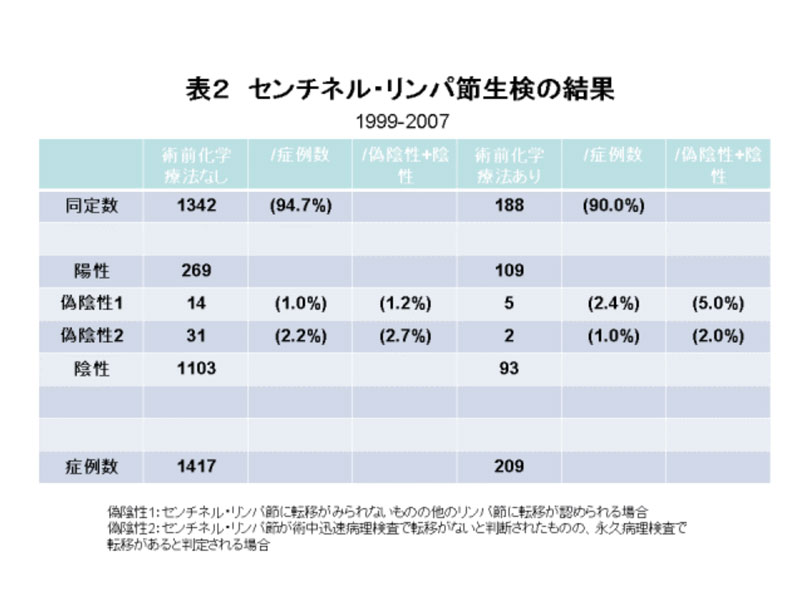
この方法をうけられるにあたってはその限界を知っておく必要があります(表2)。まず、手術中にセンチネル・リンパ節を確認できる(同定できる)のは約95%余りにすぎないことです。その原因としては、術者の技量や手技、そして患者さんの体格や年齢、リンパ節転移があるためにリンパ管が閉塞していることなどが考えられています。つぎに、偽陰性という問題があります。これは、一言で言うとセンチネル・リンパ節生検で転移がないと判定された中に、実際には転移があるものが含まれるということです。これには二つの場合があります。ひとつは、色素とアイソトープを併用して同定した(探し当てた)リンパ節が癌から最初に癌細胞が流れ込むリンパ節でないことがありえることです。もうひとつは、病理検査の限界によるものです。センチネル・リンパ節の術中診断法(凍結病理検査)は、リンパ節を液体窒素で瞬間的に凍らせて固定したものを2mm間隔で細かく切って検査を行います。この方法のメリットは手術中に出来るだけ性格にリンパ節転移の状況を調べることが出来ることです。問題は、この検査は病理医に過剰な負担をかけることと、時には検査結果が判明するまで1~2時間かかり、ごくまれに小さな転移見落とすことがあることです。
それではなぜこのような方法でリンパ節転移の有無が調べられてきたのでしょうか。実際に全てのリンパ節を術中に詳しく調べることは不可能であることと、たとえ転移があるものを見落とししていてもリンパ節をきちんととっている(リンパ節郭清といいます)ために患者さんに被害が及ばないと考えられていたからです。
センチネル・リンパ節生検は、一つ一つのリンパ節をきめ細かく調べます。その結果、従来の検査法では見つけることが出来なかった小さな転移の存在が分かってきました。これらの転移は微小転移といい、リンパ節の中に2mm以下の大きさの転移がみられるものです。現段階では、この微小転移の臨床的な意味は不明です。
このように現時点では完璧で理想的な方法とはいえませんが、このセンチネル・リンパ節生検は広まりつつあります。その理由としては、画一的なリンパ節郭清により腕の腫れなどの重大な後遺症を残す可能性があることと、たとえ転移しているリンパ節を残したとしても放射線療法を併用することにより対処できること、そして、たとえ再発したとしてもそのときに郭清すれば(delayed dissection)寿命に影響しないといわれているからです。
それではなぜこのような方法でリンパ節転移の有無が調べられてきたのでしょうか。実際に全てのリンパ節を術中に詳しく調べることは不可能であることと、たとえ転移があるものを見落とししていてもリンパ節をきちんととっている(リンパ節郭清といいます)ために患者さんに被害が及ばないと考えられていたからです。
センチネル・リンパ節生検は、一つ一つのリンパ節をきめ細かく調べます。その結果、従来の検査法では見つけることが出来なかった小さな転移の存在が分かってきました。これらの転移は微小転移といい、リンパ節の中に2mm以下の大きさの転移がみられるものです。現段階では、この微小転移の臨床的な意味は不明です。
このように現時点では完璧で理想的な方法とはいえませんが、このセンチネル・リンパ節生検は広まりつつあります。その理由としては、画一的なリンパ節郭清により腕の腫れなどの重大な後遺症を残す可能性があることと、たとえ転移しているリンパ節を残したとしても放射線療法を併用することにより対処できること、そして、たとえ再発したとしてもそのときに郭清すれば(delayed dissection)寿命に影響しないといわれているからです。
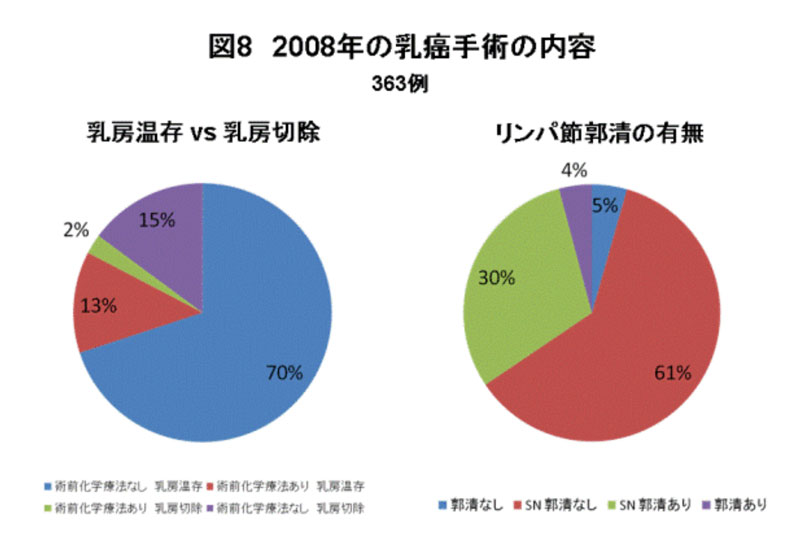
図8は、2008年の乳癌手術のなかで、腋窩リンパ節郭清がどのように行われてきたかを示しています。「郭清あり」とは、最初から腋窩リンパ節郭清を行ったもの、「SN郭清あり」とは、術前に転移の可能性が低いと考えられたためにセンチネル・リンパ節生検を行ったところ、転移が認められたために腋窩郭清を行ったもの、「SN郭清なし」とは、センチネル・リンパ節生検で転移が認められなかったために腋窩郭清を省略したものです。これをみますと、最近ではセンチネル・リンパ節生検+腋窩郭清が増加の傾向にあります。これは、現在のところ術前化学療法施行後のセンチネル・リンパ節生検の安全性が保障されていないため、わたしたちは術前化学療法を施行した方には原則としてセンチネル・リンパ節生検と同時にリンパ節郭清も行っているために、術前化学療法の症例の増加とともにこのグループが占める割合が大きくなっているからです。しかし、表2をみるとたとえ術前化学療法を施行していても必ずしも腋窩郭清の省略が不可能とはいいきれないようです。
リンパ節郭清の省略とは、リンパ節転移のない可能性が高い患者さんんを対象としています。したがって、リンパ節転移が疑われたり、可能性の高い患者さんには従来どおりのリンパ節郭清をしていたほうが安全です。なぜならば、このような方はリンパ節郭清を省略することにより術後早期にリンパ節が腫れてくることが多いからです。これらを放置しますと、リンパ節郭清によりもたらされる腕の腫れとは比べようもないほどの腫れがおこることがあります。
現在のところ、このセンチネル・リンパ節生検の適応は以下の通りです。
1) 腫瘍が1個でありその大きさが3cmを超えないもの。
2) 画像(エコー、レントゲン、CT、MRIなど)でリンパ節転移が疑われないもの。
3) 脇の下近くに傷がない場合などです。
4) 術前化学療法をうけた場合。
などです。
リンパ節郭清の省略とは、リンパ節転移のない可能性が高い患者さんんを対象としています。したがって、リンパ節転移が疑われたり、可能性の高い患者さんには従来どおりのリンパ節郭清をしていたほうが安全です。なぜならば、このような方はリンパ節郭清を省略することにより術後早期にリンパ節が腫れてくることが多いからです。これらを放置しますと、リンパ節郭清によりもたらされる腕の腫れとは比べようもないほどの腫れがおこることがあります。
現在のところ、このセンチネル・リンパ節生検の適応は以下の通りです。
1) 腫瘍が1個でありその大きさが3cmを超えないもの。
2) 画像(エコー、レントゲン、CT、MRIなど)でリンパ節転移が疑われないもの。
3) 脇の下近くに傷がない場合などです。
4) 術前化学療法をうけた場合。
などです。
(3) 腫瘍径が2cmから3cmまでの場合
明らかなリンパ節転移が疑われなければ乳房温存手術およびセンチネルリンパ節生検を行います。しかし、リンパ節転移が疑われれば術前化学療法を行った後に手術を行う方法もあります。
術前化学療法
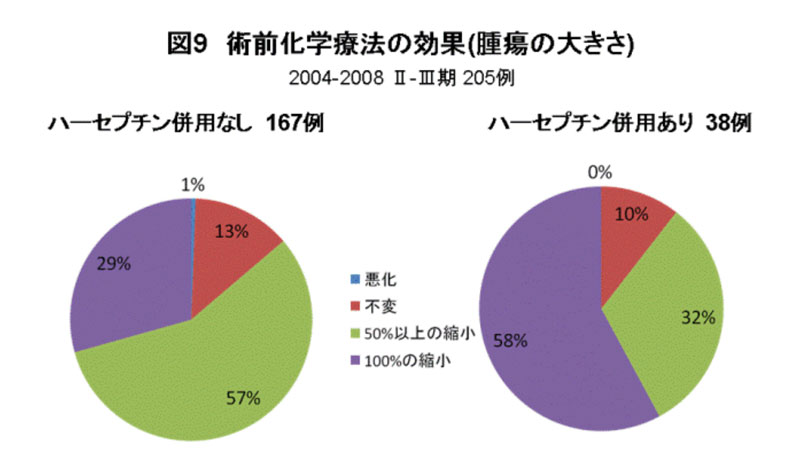
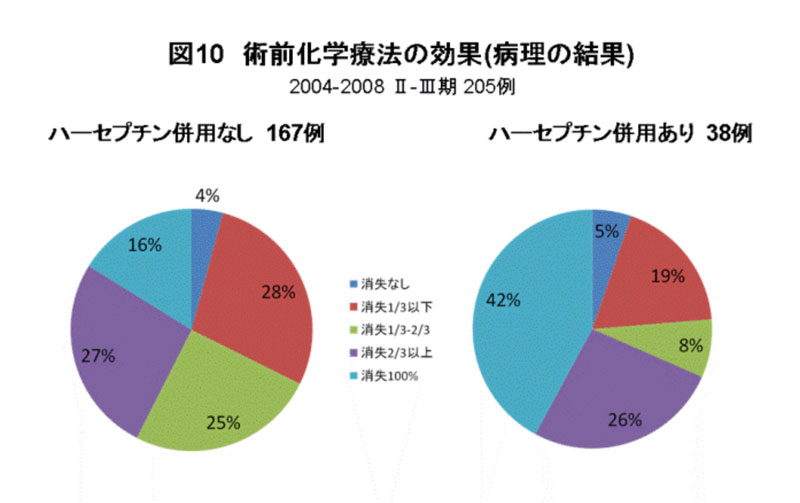
最近では、腫瘍の大きさが3cmを越えたり明らかにリンパ節転移がある乳癌に対してはすぐに手術をするのではなく、前もって抗癌剤治療をして腫瘍を小さくしたりリンパ節転移の勢いを鎮めておいてから手術を行う方法もとられています。術前の抗癌剤治療により、乳癌の縮小に成功して乳房温存ができる可能性は高いですいが、全員に効果があるわけではありません。さらに、術前の抗癌剤治療には約半年の期間が必要で、抗癌剤治療による脱毛などの副作用があることを頭に入れる必要があります(図9)(図10)。
このように術前の抗癌剤治療(術前化学療法といいます)は本来乳房を残すことができない方に乳房温存手術の道を開いてきました。欧米の報告によりますと、手術を行った後に抗癌剤治療しても、抗癌剤治療を行った後に手術を行っても術後の成績が変わらない(寿命が変わらない)といわれています。これが事実としたならば、大急ぎで手術をするよりも先に抗癌剤治療を行ったほうがメリットは大きいといえます。
そのメリットとは、
1) 腫瘍の大きさが小さくなれば、より縮小した手術が可能になる。例えば、乳房温存手術が不可能な方に乳房温存手術をすることができたり、変形の少ない乳房温存手術や、安全な乳房切除術を行うことができる。
2) 明らかな脇の下のリンパ節転移がある方が、この治療によって転移が消えた場合に限り、リンパ節郭清の省略も可能となりうる。
3) 抗癌剤が効くか効かないか判定できる。
4) 治療期間中にいろいろなことを考え学習ができる。
5) 癌が消えることもある。
それでは、デメリットはというと
1) 抗癌剤が効かなくて乳癌が大きくなることもある。
2) 癌があるために不安が残る。
などです。
図9・図10は、は、2004-2008年に実施された術前化学療法205例の成績です。これをみますと、ハーセプチンの使用により結果は異なりますが、多くの方が癌の大きさが半分以下となり、一部の方の癌が消えているのがおわかりになると思います。
最近では、化学療法が行いにくい高齢の方でホルモン感受性があると判断された大きな乳癌を対象として術前ホルモン療法を試みることもあります。
そのメリットとは、
1) 腫瘍の大きさが小さくなれば、より縮小した手術が可能になる。例えば、乳房温存手術が不可能な方に乳房温存手術をすることができたり、変形の少ない乳房温存手術や、安全な乳房切除術を行うことができる。
2) 明らかな脇の下のリンパ節転移がある方が、この治療によって転移が消えた場合に限り、リンパ節郭清の省略も可能となりうる。
3) 抗癌剤が効くか効かないか判定できる。
4) 治療期間中にいろいろなことを考え学習ができる。
5) 癌が消えることもある。
それでは、デメリットはというと
1) 抗癌剤が効かなくて乳癌が大きくなることもある。
2) 癌があるために不安が残る。
などです。
図9・図10は、は、2004-2008年に実施された術前化学療法205例の成績です。これをみますと、ハーセプチンの使用により結果は異なりますが、多くの方が癌の大きさが半分以下となり、一部の方の癌が消えているのがおわかりになると思います。
最近では、化学療法が行いにくい高齢の方でホルモン感受性があると判断された大きな乳癌を対象として術前ホルモン療法を試みることもあります。
図3は、1991年から2008年の間に当院での乳癌手術の方法がどのように変化してきたかをみたものです。胸筋合併乳房切除術は最近では全く姿を消し、胸筋を温存した乳房切除術とリンパはとらずに乳房切除するのみの全乳房切除術、そして乳房温存手術が標準の乳癌手術となっています。2008年は、363例中の300例(82.6%)に乳房温存術が行われています。この乳房温存手術の施行頻度の増加には、術前化学療法が貢献しているものと考えられます。
(4) 腫瘍径が3cmを超える場合や明らかにリンパ節転移がある場合
腫瘍径が3cmを超える場合は、乳房温存手術の適応から外れてしまいます。また、明らかにリンパ節転移がある場合もリンパ節郭清が必要になります。そこで、術前化学療法を行った上で乳房温存手術およびセンチネルリンパ節生検を行うこともあります。
(5) 乳房切除が必要な場合
さまざまな努力を行っても乳房を残す手術が不可能な場合、たとえば乳腺に癌が多発している場合や術前化学療法を行ったにもかかわらず腫瘍が小さくならなかった場合など、乳房切除術(乳房を全摘)が必要です。その際には、乳房を再建することも可能です。
乳房再建
これは、乳房を残すことを断念して形成外科で乳房をつくる方法です。この乳房再建術は、乳癌の手術の際に同時に行うこともできますし、日を改めて行うこともできます。代用の乳房は背中やお腹の筋肉、そして時には水をいれたバッグを用います。この方法の最大の利点は、癌を残さずに切除できるために高い根治性がえられ、しかも膨らみをもった乳房をつくることにより精神的ダメージも少なくできることです。しかし、体の他の部分を犠牲にすることと、元通りには乳房が復元できないという限界があります。
この治療は、形成外科的な技術を必要としますので、当院では乳癌の切除は外科で、その後は形成外科で乳房を作る作業をするチーム医療体制をとっております。ご希望のある方は、お気軽にご相談ください。最近では、乳房温存手術を受けられた方がもう少しきれいな乳房を希望された場合にも形成外科にお願いしています。
この治療は、形成外科的な技術を必要としますので、当院では乳癌の切除は外科で、その後は形成外科で乳房を作る作業をするチーム医療体制をとっております。ご希望のある方は、お気軽にご相談ください。最近では、乳房温存手術を受けられた方がもう少しきれいな乳房を希望された場合にも形成外科にお願いしています。
我々は形成外科と協力して10年以上前から乳房再建に取り組んでいます。現在は形成外科の身原先生と形成外科スタッフと共に乳房再建チーム(写真参照)を結成し、2013年より保険収載されたインプラントを用いた乳房再建術や自家組織を用いた(腹直筋皮弁、広背筋皮弁など)乳房再建術を積極的に行っております。無理な乳房温存手術より整容性と根治性を兼ね備えた乳房全摘術→乳房再建術が増加してきています(図3)。
 乳房再建チーム
乳房再建チーム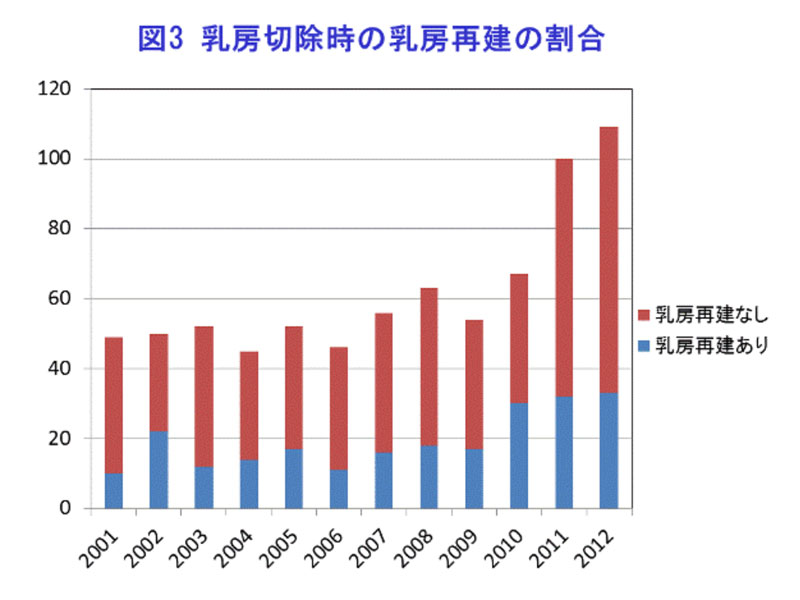
 English
English